The Relationship between T Lymphocyte Subsets and Pathological Characteristics of Acute Myeloid Leukemia and the Value of Predicting Chemotherapy Prognosis
-
摘要:
目的 分析外周血T淋巴细胞亚群水平与急性髓系白血病(acute myeloid leukemia,AML)患者病理特征的关系及对化疗预后的预测价值。 方法 选取2017年4月至2022年4月北京航天总医院80例AML患者作为研究组,另选同期性别、年龄匹配的80例健康志愿者作为对照组。比较2组一般资料、外周血T淋巴细胞亚群(CD4+/CD8+、CD3+、CD4+)水平,比较研究组不同病理特征患者化疗前外周血T淋巴细胞亚群水平。并比较研究组不同预后患者临床资料、外周血T淋巴细胞亚群水平,分析AML预后不良的影响因素,分析外周血T淋巴细胞亚群预测AML预后不良的价值。 结果 与对照组比较,研究组化疗前外周血CD4+/CD8+、CD3+、CD4+水平明显降低(P < 0.05);研究组NPM1突变阳性、FMS样酪氨酸激酶受体3-内部串联重复(FLT3-ITD)突变阳性、危险分层为低中风险患者外周血CD4+/CD8+、CD3+、CD4+水平分别高于NPM1突变阴性、FLT3-ITD阴性、危险分层为高风险患者(P < 0.05);研究组预后不良患者年龄、危险分层高风险占比高于预后良好患者,化疗前外周血CD4+/CD8+、CD4+、CD3+水平低于预后良好患者(P < 0.05);年龄、危险分层、化疗前外周血CD4+/CD8+、CD3+、CD4+水平均为AML患者预后不良的影响因素(P < 0.05);化疗前外周血CD4+/CD8+、CD3+、CD4+预测AML预后不良的曲线下面积(area under curve,AUC)分别0.702、0.738、0.759。 结论 AML患者外周血CD4+/CD8+、CD3+、CD4+水平降低,与NPM1突变、FLT3-ITD突变、危险分层有关,且在预测AML预后不良方面具有一定预测价值。 Abstract:Objective To analyze the relationship between the level of peripheral blood T lymphocyte subsets and the pathological characteristics of patients with acute myeloid leukemia (AML), as well as its prognostic value for chemotherapy. Methods A total of 80 patients with AML in Beijing Aerospace General Hospital from April 2017 to April 2022 were selected as the study group, and 80 healthy volunteers matched for gender and age were selected as the control group. The general data and peripheral blood T lymphocyte subsets levels (CD4+/CD8+, CD3+ and CD4+) of the two groups were compared, and the peripheral blood T lymphocyte subsets levels of patients with different pathological characteristics in the study group before the chemotherapy were compared.The clinical data and peripheral blood T lymphocyte subsets of patients with the different prognosis were compared in the study group, and the influencing factors of poor prognosis of AML were analyzed, and the value of peripheral blood T lymphocyte subsets in predicting poor prognosis of AML was analyzed. Results Compared with the control group, the levels of peripheral blood CD4+/CD8+, CD3+ and CD4+ in the study group before the chemotherapy were significantly decreased (P < 0.05); the levels of CD4+/CD8+, CD3+ and CD4+ in peripheral blood of patients with positive NPM1 mutation, positive FLT3-ITD mutation, and low-risk stratification were higher than those of patients with negative NPM1 mutation, negative FLT3-ITD mutation, and high-risk stratification, respectively (P < 0.05); The age and high-risk stratification of the poor prognosis patients in the research group were higher than those of the good prognosis patients, and the levels of CD4+/CD8+, CD3+ and CD4+ in peripheral blood before chemotherapy were lower than those of the good prognosis patients (P < 0.05); Age, risk stratification, CD4+/CD8+, the CD3+ and CD4+ levels in peripheral blood before the chemotherapy were all factors influencing poor prognosis in AML patients (P < 0.05); The areas under the curve (AUC) of CD4+/CD8+, CD3+ and CD4+ in peripheral blood before the chemotherapy for predicting poor prognosis in AML were 0.702, 0.738, and 0.759, respectively. Conclusion The decrease in CD4+/CD8+, CD3+ and CD4+ levels in peripheral blood of AML patients is associated with NPM1 mutation, FLT3-ITD mutation and risk stratification, and has certain predictive value in predicting poor prognosis of AML. -
Key words:
- Acute myeloid leukemia /
- T lymphocyte subsets /
- Prognosis /
- Forecast
-
表 1 2组一般资料、外周血T淋巴细胞亚群水平比较[($\bar x \pm s $)/n(%)]
Table 1. Comparison of general information,peripheral blood T-lymphocyte subset levels between the 2 groups [($\bar x \pm s $)/n(%)]
组别 n 男 年龄(岁) 体重指数(kg/m2) CD3+(%) CD4+(%) CD8+(%) CD4+/CD8+ 研究组 80 48(60.00) 57.63±8.12 23.61±1.85 51.46±3.89 29.64±6.28 23.50±3.96 1.26±0.23 对照组 80 42(52.50) 55.94±7.86 23.35±1.92 69.86±3.41 49.15±5.74 24.48±4.32 2.01±0.28 t/χ2 0.914 1.338 0.872 31.814 20.510 1.496 18.513 P 0.339 0.183 0.384 <0.001* <0.001* 0.137 <0.001* *P < 0.05。 表 2 不同病理特征患者外周血T淋巴细胞亚群水平比较($ \bar x \pm s $)
Table 2. Comparison of peripheral blood T-lymphocyte subset levels in patients with different pathologic features ($\bar x \pm s $)
病理特征 组别 n CD3+(%) CD4+(%) CD8+(%) CD4+/CD8+ C反应蛋白(mg/L) <5.25 36 52.03±3.56 30.18±5.74 22.86±3.51 1.32±0.25 ≥5.25 44 50.99±3.29 29.20±5.59 24.02±3.74 1.22±0.22 t 1.356 0.771 1.419 1.902 P 0.179 0.443 0.160 0.061 白细胞计数(109个/L) <10 25 52.56±3.28 30.41±5.36 22.96±3.34 1.32±0.24 ≥10 55 50.96±3.40 29.29±5.72 23.75±3.85 1.23±0.22 t 1.972 0.827 0.885 1.649 P 0.052 0.411 0.379 0.103 红细胞计数(1012个/L) <2 21 52.40±3.15 30.32±5.18 22.91±3.27 1.32±0.25 ≥2 59 51.13±3.51 29.40±5.57 23.71±3.79 1.23±0.22 t 1.461 0.662 0.859 1.553 P 0.148 0.510 0.393 0.215 血小板计数(109个/L) <100 68 51.73±3.64 29.85±5.62 23.26±3.84 1.28±0.23 ≥100 12 49.93±3.08 28.45±5.11 24.86±3.19 1.14±0.21 t 1.612 0.806 1.361 1.967 P 0.111 0.423 0.178 0.053 NPM1突变 阳性 14 53.81±3.12 34.17±5.20 23.26±3.21 1.46±0.20 阴性 66 50.96±3.57 28.68±5.59 23.55±3.76 1.21±0.23 t 2.768 3.376 0.268 3.772 P 0.007* 0.001* 0.789 <0.001* FLT3-ITD突变 阳性 12 54.13±3.04 34.62±5.06 23.16±3.17 1.49±0.20 阴性 68 50.99±3.62 28.76±5.68 23.68±3.64 1.21±0.22 t 2.830 3.344 0.464 4.115 P 0.006* 0.001* 0.644 <0.001* 危险分层 低中风险 57 55.34±3.58 32.41±5.77 23.19±3.76 1.40±0.24 高风险 23 41.84±3.21 22.78±5.18 24.24±2.21 0.94±0.19 t 15.706 6.949 1.252 8.203 P <0.001* <0.001* 0.214 <0.001* *P < 0.05。 表 3 不同预后患者临床资料、外周血T淋巴细胞亚群水平比较[($\bar x \pm s $)/n(%)]
Table 3. Comparison of clinical data,peripheral blood T-lymphocyte subset levels in patients with different prognoses [($ \bar x \pm s $)/n(%)]
项目 预后不良(n=15) 预后良好(n=63) t/χ2 P 男性 8(53.33) 39(61.90) 0.372 0.542 年龄(岁) 63.47±7.69 55.92±8.24 3.228 0.002* 体重指数(kg/m2) 23.84±1.75 23.56±1.81 0.542 0.590 C反应蛋白(mg/L) 1.000 0.317 <5.25 5(33.33) 30(47.62) ≥5.25 10(66.67) 33(52.38) 白细胞计数(×109个/L) 0.005 0.943 <10 5(33.33) 19(30.16) ≥10 10(66.67) 44(69.84) 红细胞计数(×1012个/L) 0.089 0.765 <2 4(26.67) 17(26.98) ≥2 11(73.33) 46(73.02) 血小板计数(×109个/L) 0.101 0.751 <100 12(80.00) 55(87.30) ≥100 3(20.00) 8(12.70) NPM1突变 2.694 0.101 阳性 0(0.00) 14(22.22) 阴性 15(100.00) 49(77.78) FLT3-ITD突变 2.072 0.150 阳性 0(0.00) 12(19.05) 阴性 15(100.00) 51(80.95) 危险分层 10.521 0.001* 低中风险 6(40.00) 53(84.13) 高风险 9(60.00) 10(15.87) CD3+(%) 46.37±2.94 52.67±3.63 6.242 <0.001* CD4+(%) 25.81±4.76 30.55±5.72 2.970 0.004* CD8+(%) 24.12±2.19 23.35±3.81 0.751 0.455 CD4+/CD8+ 1.07±0.20 1.31±0.24 3.583 0.001* *P < 0.05。 表 4 AML预后不良的影响因素分析
Table 4. Analysis of factors influencing poor prognosis in AML
变量 B Sb Wald P OR 95%CI 下限 上限 年龄 0.786 0.318 6.110 0.009* 2.195 1.245 3.869 危险分层 1.581 0.493 10.289 <0.001* 4.862 2.013 11.742 CD3+(%) -0.921 0.305 9.109 <0.001* 0.398 0.186 0.853 CD4+(%) -1.064 0.372 8.180 0.001* 0.345 0.159 0.749 CD4+/CD8+ -0.846 0.269 9.880 <0.001* 0.429 0.201 0.917 赋值:预后不良,否=0,是=1;危险分层,低中风险=1,高风险=2;年龄、外周血CD3+、CD4+/CD8+、CD4+水平均连续变量,原值代入;*P < 0.05。 表 5 外周血T淋巴细胞亚群预测AML预后不良的价值(%)
Table 5. Value of peripheral blood T-lymphocyte subsets in predicting poor prognosis in AML(%)
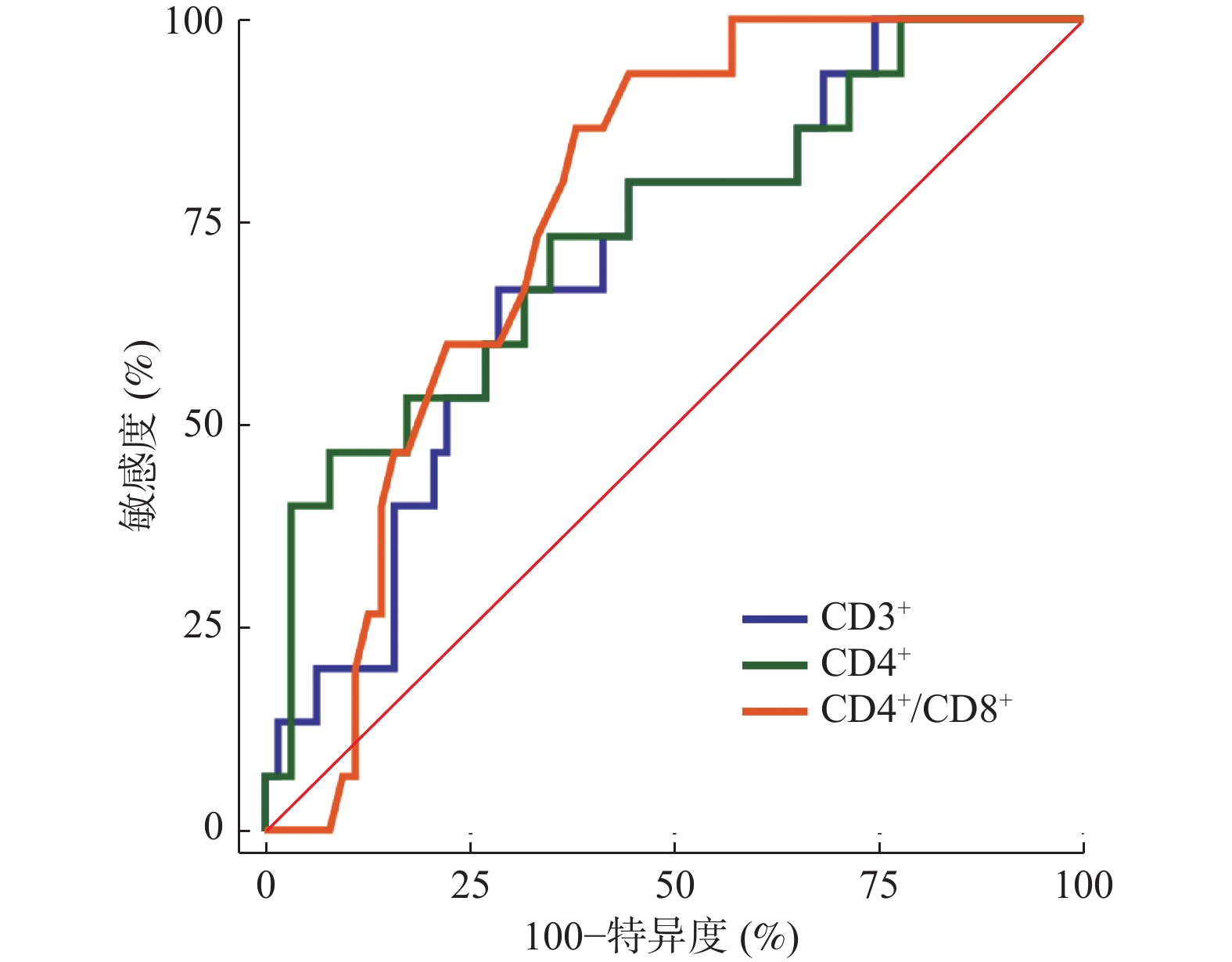
指标 AUC 95%CI 截断值 敏感度 特异度 P CD3+ 0.702 0.587~0.800 48.01 66.67 71.43 <0.001* CD4+ 0.738 0.626~0.831 26.92 46.67 92.06 <0.001* CD4+/CD8+ 0.759 0.649~0.849 1.15 93.33 55.56 <0.001* *P < 0.05。 -
[1] Pelcovits A,Niroula R. Acute myeloid leukemia: A review[J]. R I Med J (2013),2020,103(3): 38-40. [2] Pabon C M,Abbas H A,Konopleva M. Acute myeloid leukemia: Therapeutic targeting of stem cells[J]. Expert Opin Ther Targets,2022,26(6):547-556. doi: 10.1080/14728222.2022.2083957 [3] Vago L,Gojo I. Immune escape and immunotherapy of acute myeloid leukemia[J]. J Clin Invest,2020,130(4):1552-1564. doi: 10.1172/JCI129204 [4] Lasry A,Nadorp B,Fornerod M,et al. An inflammatory state remodels the immune microenvironment and improves risk stratification in acute myeloid leukemia[J]. Nat Cancer,2023,4(1):27-42. [5] 李翠,王卫国,罗兵,等. 急性髓系细胞白血病淋巴细胞亚群与预后的关系[J]. 长春中医药大学学报,2023,39(6):678-682. [6] Corradi G,Bassani B,Simonetti G,et al. Release of IFNγ by acute myeloid leukemia cells remodels bone marrow immune microenvironment by inducing regulatory T cells[J]. Clin Cancer Res,2022,28(14):3141-3155. doi: 10.1158/1078-0432.CCR-21-3594 [7] 中华医学会血液学分会白血病淋巴瘤学组. 成人急性髓系白血病(非急性早幼粒细胞白血病)中国诊疗指南(2017年版)[J]. 中华血液学杂志,2017,38(3):177-182. doi: 10.3760/cma.j.issn.0253-2727.2017.03.001 [8] Döhner H,Estey E,Grimwade D,et al. Diagnosis and management of AML in adults: 2017 ELN recommendations from an international expert panel[J]. Blood,2017,129(4):424-447. doi: 10.1182/blood-2016-08-733196 [9] Newell L F,Cook R J. Advances in acute myeloid leukemia[J]. BMJ,2021,375(1):n2026. [10] Shimony S,Stahl M,Stone R M. Acute myeloid leukemia: 2023 update on diagnosis,risk-stratification,and management[J]. Am J Hematol,2023,98(3):502-526. doi: 10.1002/ajh.26822 [11] Li Z,Philip M,Ferrell P B. Alterations of T-cell-mediated immunity in acute myeloid leukemia[J]. Oncogene,2020,39(18):3611-3619. doi: 10.1038/s41388-020-1239-y [12] 黄方,郝思国. 急性髓系白血病患者外周血T淋巴细胞亚群的水平变化及临床意义[J]. 第二军医大学学报,2020,41(5):546-550. [13] Pepeldjiyska E,Li L,Gao J,et al. Leukemia derived dendritic cell (DCleu) mediated immune response goes along with reduced (leukemia-specific) regulatory T-cells[J]. Immunobiology,2022,227(4):152237. doi: 10.1016/j.imbio.2022.152237 [14] 冯爱梅,赵朴,徐钰,等. 急性白血病患者免疫指标、凝血指标、基质衍生因子-1α及乳酸脱氢酶的检测及其临床意义[J]. 中国卫生检验杂志,2020,30(2):183-185. [15] 王晓萍,李启欣,林静. 急性髓系白血病患者外周血T淋巴细胞亚群表达水平及其与临床病理特征的关系[J]. 检验医学与临床,2022,19(12):1639-1643. [16] 陈月梅,金咏梅,曾婷婷,等. FLT3-ITD等多种基因突变原发性急性髓系白血病伴BCR-ABL1患者实验室检测结果分析[J]. 检验医学,2022,37(4):365-369. [17] 张秋蓉,吴晓,黄琨,等. 伴有核仁磷酸蛋白1突变的老年急性髓系白血病患者的临床特征及预后因素分析[J]. 癌症进展,2020,18(2):182-185,194. [18] Tan J,Yu Z,Huang J,et al. Increased PD-1+Tim-3+ exhausted T cells in bone marrow may influence the clinical outcome of patients with AML[J]. Biomark Res,2020,8(1):6. doi: 10.1186/s40364-020-0185-8 [19] 糜英华,高登鹏,李荣,等. 中低位进展期直肠癌患者外周血T淋巴细胞亚群水平变化对新辅助同步放化疗效果的影响[J]. 临床和实验医学杂志,2021,20(17):1850-1853. [20] 张雨,徐丹. 急性髓系白血病患者外周血淋巴细胞亚群变化的临床意义[J]. 中国地方病防治,2022,37(2):171-173. [21] 吴秀继,王永卿,杨晓阳,等. 急性期蛋白对急性髓系白血病患者预后的预测价值[J]. 中国实验血液学杂志,2022,30(4):1086-1093. -





 下载:
下载: