Diagnosis and Treatment of 11 Cases of Primary Hepatic Neuroendocrine Tumors
-
摘要:
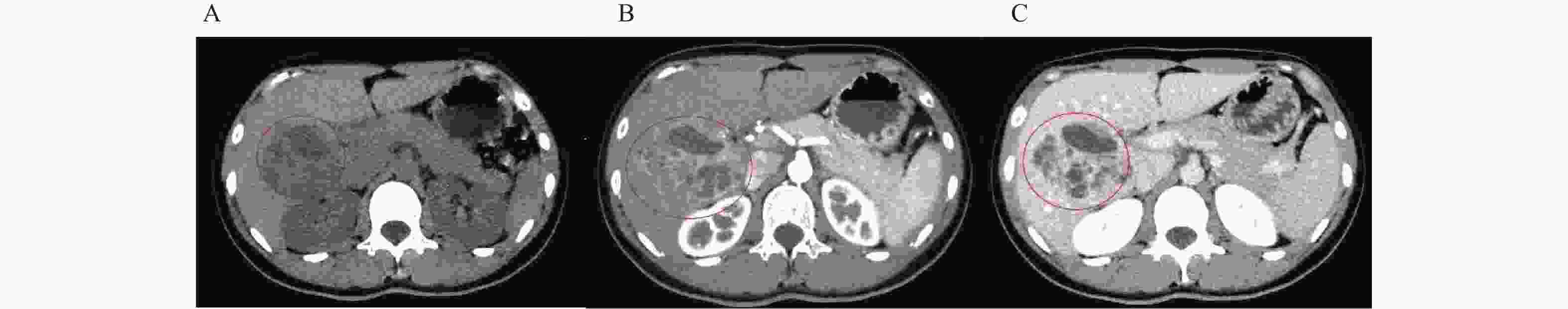
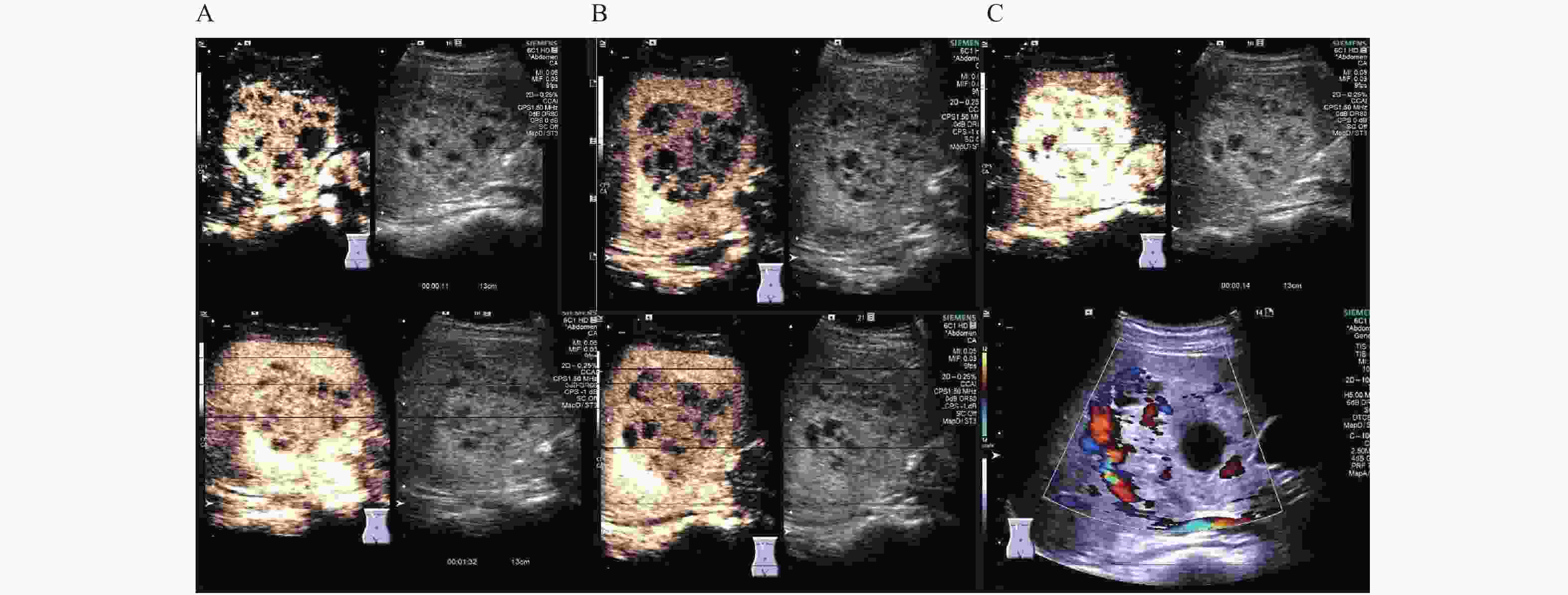
目的 总结原发性肝脏神经内分泌肿瘤(primary neuroendocrine tumours of the liver,PHNET)患者的病例资料,并分析其临床特征、影像学表现、病理特点、诊疗情况,以提高临床诊断和治疗水平。 方法 回顾性分析昆明医科大学第二附属医院自2016年1月1日至2023年5月9日诊治的的11例PHNET患者临床表现、实验室检查、影像学特点、病理学检查结果、诊疗过程及预后情况。 结果 11例PHNET患者中女性7例,男性4例;年龄24~68岁,中位年龄65岁;患者以腹痛为主要症状,其中5例腹痛、1例腹胀、其余5例无明显临床症状。患者AFP、CEA、HBsAg均阴性,仅2例患者CA-199升高。7例超声造影图像均呈现“快进快出”模式;6例256CT增强扫描均显示动脉期明显强化,静脉期和平衡期的强化减退;5例MRI扫描表现出簇状分布或大灶周围伴子灶,T1WI序列低信号4例、混杂高低信号1例,T2WI序列均呈高信号,弥散加权成像(DWI)均显示病灶边缘间隔强化。组织病理学检查患者均为NET,其中G1期2例、G2期9例,CgA阳性率72.73% (8/111),Ki-67阳性率100.00% (11/11),CD-56阳性率81.82% (9/11),Syn阳性率100.00% (11/11)。9例患者进行肝切除根治术治疗,2例行穿刺活检后未有后续治疗;随访6.0~37.0个月,期间6例生存、2例死亡、3例失访;术后复发5例,其中4例肝动脉化疗栓塞术(TACE)处理,1例TACE+口服靶向药物索尼替尼处理,共4例存活。 结论 PHNET缺乏特征性临床表现、影像学特征,有赖于组织病理学检查并排除其他病变后确诊,早期发现和联合治疗是改善患者预后的重要策略。 -
关键词:
- 原发性肝神经内分泌瘤 /
- 肝肿瘤 /
- 诊断 /
- 治疗
Abstract:Objective To summarize the case data of patients with primary liver neuroendocrine tumors (PHNET) and analyze their clinical characteristics, imaging manifestations, pathological characteristics, and diagnosis and treatment status so as to improve the clinical diagnosis and treatment. Methods 11 PHNET patients (7 females and 4 males with the age ranged from 24 to 68 and the median age being 65 ) treated in the Second Affiliated Hospital of Kunming Medical University from January 1, 2016 to May 9 were selected and the clinical manifestations, laboratory examinations, imaging features, pathological findings, diagnosis and treatment process, and prognosis were retrospectively analyzed. Results Abdominal pain was the main symptom of the patients, including 5 cases of abdominal pain, 1 case of abdominal distension and the remaining 5 cases without obvious clinical symptoms. AFP, CEA and HBsAg were all negative, and CA-199 was elevated in only 2 patients. Contrast-enhanced ultrasound images of 7 cases showed “fast in and fast out” model. 256-slice CT enhanced scan of 6 cases revealed the obvious enhancement in arterial phase and enhancement decline in venous phase and equilibrium phase. Five cases of magnetic resonance imaging (MRI) showed the cluster distribution or large focal area with subfocal area and T1WI sequence showed the low signal in 4 cases and mixed high and low signal in 1 case. T2WI sequence showed the high signal, and diffusion weighted imaging (DWI) displayed marginal interval enhancement of lesion. All patients were NET by histopathological examination, including 2 cases of G1 phase and 9 cases of G2 phase. The positive rates of CgA, Ki-67, CD-56 and Syn were 72.73% (8/11), 100.00% (11/11), 81.82% (9/11) and 100.00% (11/11) respectively. 9 patients underwent the radical hepatectomy, and 2 patients underwent the puncture biopsy without follow-up treatment. During the follow-up period of 6.0-37.0 months, 6 patients survived, 2 patients died, and 3 patients were lost to follow-up. There were 5 cases of postoperative recurrence, including 4 cases treated with transcatheter arterial chemoembolization (TACE) and 1 case treated with TACE+oral targeted drug sulfatinib, and finally 4 cases survived. Conclusion PHNET lacks the characteristic clinical manifestations and imaging characteristics and the diagnosis depends on the histopathological examination and the exclusion of other lesions. Early detection and combined treatment are important strategies to improve the prognosis of patients. -
Key words:
- Primary hepatic neuroendocrine tumors /
- Hepatic tumor /
- Diagnosis /
- Treatment
-
表 1 11例PHNET患者基线资料
Table 1. Baseline data of 11 patients with PHNET
患者编号 性别 年龄(岁) 既往病史 家族史 主诉症状 1 女 44 无 无 腹痛 2 女 24 无 无 体检发现 3 女 24 无 无 腹痛 4 女 54 无 无 体检发现 5 女 46 无 无 腹痛 6 女 65 糖尿病 无 腹胀 7 男 65 无 无 体检发现 8 女 68 子宫肌瘤剔除史 无 腹痛 9 男 59 高血压 无 体检发现 10 男 40 无 无 体检发现 11 男 48 无 无 腹痛 表 2 11例PHNET患者实验室检查结果
Table 2. Laboratory findings in 11 patients with PHNET
患者编号 肿瘤标志物 肝功能指标 AFP
(g/L)CA-199
(kU/L)CEA
(g/L)ALT
(U/L)AST
(U/L)TBIL
(μmol/L)DBIL
(μmol/L)IBIL
(μmol/L)HBsAg
(S/CO)白蛋白
(g/L)1 N 40.62 N 15 26 11.7 3.9 7.7 N 42.3 2 N N N 67 35 8.2 3.2 5.0 N 45 3 N N N 13 42 12.9 4.5 8.4 N 77 4 N N N 32 31 15.0 0.2 10.8 N 35.7 5 N 42.1 N 26 22 5.0 1.4 3.6 N 44.6 6 N N N 13 17 17.5 5.2 12.3 N 40.8 7 N N N 15 18 15.9 33 12.6 N 49 8 N N N 138 228 19.8 4.2 15.6 N 42 9 N N N 15 21 14.7 4.5 10.1 N 41.6 10 N N N 27 23 17.6 6.0 11.6 N 50.6 11 N 42.61 N 47 43 14.2 5.6 8.6 N 49.4 阴性以“N”表示。 表 3 11例PHNET患者病理学检查结果
Table 3. Pathological findings in 11 patients with PHNET
患者编号 诊断及病理分级 肿瘤最大直径(cm) 肿瘤位置 肿瘤个数 淋巴结转移情况 CgA Ki-67 CD-56 Syn 1 NET(G2) 13 右叶 单发 无 N Y,3% Y Y 2 NET(G2) 10 左叶 单发 无 Y Y,3% Y Y 3 NET(G2) 6 右前叶及后叶 单发 无 N Y,10% Y Y 4 NET(G2) 7 肝右叶 多发 肝门淋巴结 N Y,3% Y Y 5 NET(G2) 5 肝左叶 多发 无 Y Y,10% N Y 6 NET(G1) 5.3 左外叶 多发 肝门淋巴结 Y Y,1% Y Y 7 NET(G2) 2 左外叶 多发 无 Y Y,20% Y Y 8 NET(G2) 15.1 肝右叶 单发 无 Y Y,5% N Y 9 NET(G2) 15.5 左内叶 多发 无 Y Y,20% Y Y 10 NET(G2) 5 左外叶 多发 无 Y Y,20% Y Y 11 NET(G1) 11.8 左外叶 多发 腹腔淋巴结 Y Y,3% Y Y 阳性以“Y”表示,阴性以“N”表示。 表 4 11例PHNET患者诊疗及预后情况
Table 4. Diagnosis and prognosis of 11 PHNET patients
患者编号 首诊手术/活检 术后复发 复发时间 复发处理 口服靶向药物 随访(月) 预后 1 右三肝切除术 Y 术后3月 TACE 索尼替尼 10 生存 2 左半肝切除 N − − − 23 生存 3 肝V、VI、VII段切除 N − − − 31 生存 4 右半肝切除 Y 术后16月 TACE − 27 死亡 5 左半肝切除 Y 术后8月 TACE − 8 生存 6 穿刺活检 − − − − 失访 − 7 穿刺活检 − − − − 失访 − 8 肝中叶切除 Y 术后3月 − − 6 死亡 9 左半肝切除 N − − − 37 生存 10 左半肝切除 N − − − 失访 − 11 左半肝切除 Y 术后1月 TACE − 26 生存 复发以“Y”表示,未复发以“N”表示。 -
[1] 张奔龙,鲁意迅,李力,等. 基于单中心490例胃神经内分泌肿瘤建立的列线图具有良好的预后预测性能[J]. 南方医科大学学报,2023,43(2):183-190. doi: 10.12122/j.issn.1673-4254.2023.02.04 [2] Elayan A,Batah H,Badawi M,et al. Primary hepatic neuroendocrine tumor: A case report and literature review[J]. Cureus,2022,14(2):e22370. [3] Yu W M,Li R,Sun B L,et al. Primary hepatic neuroendocrine tumour with multiple liver metastases: A case report with literature review[J]. International Journal of Surgery Case Reports,2021,89(1):106590. [4] 中国抗癌协会神经内分泌肿瘤委员会. 中国胃肠胰腺神经内分泌肿瘤专家共识(2016版)[J]. 临床肿瘤学杂志,2016,21(10):927-946. [5] Bouzayan L,Madani A,Malki S,et al. Primary hepatic origin of a neuroendocrine tumor: A rare case report[J]. Ann Med Surg (Lond),2022,84(1):104937. [6] Kaneko R,Kimura Y,Sakata H,et al. A case of primary hepatic mixed neuroendocrine-non-neuroendocrine tumor (MiNEN) associated with gallbladder carcinosarcoma[J]. Clin J Gastroenterol[J].,2020,13(6):1280-1288. doi: 10.1007/s12328-020-01202-8 [7] Wong P C,She W H,Khoo U S,et al. A case of primary hepatic neuroendocrine tumor and literature review[J]. Case reports in oncology,2021,14(1):90-97. doi: 10.1159/000510935 [8] 张力夫,姚小晓,王禹,等. 原发性肝脏神经内分泌肿瘤的诊断与治疗[J]. 中华消化外科杂志,2019,18(7):698-700. doi: 10.3760/cma.j.issn.1673-9752.2019.07.015 [9] Shi C,Jug R,Bean S M,et al. Primary hepatic neoplasms arising in cirrhotic livers can have a variable spectrum of neuroendocrine differentiation[J]. Hum Pathol,2021,116(1):63-72. [10] 冯伟,周梦豪,张坦,等. 原发性肝脏神经内分泌肿瘤21例临床特征和预后影响因素分析[J]. 中华肝胆外科杂志,2020,26(1):19-21. doi: 10.3760/cma.j.issn.1007-8118.2020.01.005 [11] 王文清. 肝脏原发性和转移性神经内分泌肿瘤的超声造影表现对比[J]. 肝脏,2020,25(5):498-500. doi: 10.3969/j.issn.1008-1704.2020.05.017 [12] 周元龙,李思柔,郭岩松,等. 1例原发性肝脏神经内分泌肿瘤的诊断[J]. 山东医药,2023,63(3):81-83. doi: 10.3969/j.issn.1002-266X.2023.03.019 [13] 袁丹丹,刘静,曹笑婉,等. 肝脏原发性神经内分泌肿瘤三期增强扫描CT特征[J]. 临床放射学杂志,2020,39(12):2462-2465. [14] Han Y,Li L,Sun H. Computed tomography and magnetic resonance imaging in the diagnosis of primary neuroendocrine tumors of the liver[J]. World Neurosurg,2020,138(1):723-731. [15] 史东立,马良,李宏军. 原发肝脏神经内分泌肿瘤的临床及影像特征[J]. 磁共振成像,2020,11(8):655-658. doi: 10.12015/issn.1674-8034.2020.08.012 [16] 何莎莎,王青乐,周旭峰. 肝原发性神经内分泌肿瘤MRI分析[J]. 医学影像学杂志,2021,31(5):818-821. [17] Bai X,Zhang X,Wang X. Primary hepatic neuroendocrine tumor: pretherapy and posttherapy FDG PET/CT finding[J]. Clin Nucl Med,2019,44(1):88-90. doi: 10.1097/RLU.0000000000002376 [18] Zhang Z,Li H. Surgical treatment of primary hepatic neuroendocrine tumor diagnosed by Al18F-NOTA-Octreotide PET/CT: A case report[J]. Front Med (Lausanne),2023,10(1):1256176. [19] Nagtegaal I D,Odze R D,Klimstra D,et al. The 2019 WHO classification of tumours of the digestive system[J]. Histopathology,2020,76(2):182-188. doi: 10.1111/his.13975 [20] Seki Y,Sakata H,Uekusa T,et al. Primary hepatic neuroendocrine carcinoma diagnosed by needle biopsy: A case report[J]. Surg Case Rep,2021,7(1):236. doi: 10.1186/s40792-021-01315-3 [21] Furukawa T,Ozaka M,Takamatsu M,et al. Ki-67 labeling index variability between surgically resected primary and metastatic hepatic lesions of gastroenteropancreatic neuroendocrine neoplasms[J]. Int J Surg Pathol,2021,29(5):475-481. doi: 10.1177/1066896921990715 [22] 唐灿,李向阳,秦浩然,等. 原发性肝脏神经内分泌肿瘤单中心12例诊治与疗效分析[J]. 中华肝脏外科手术学电子杂志,2023,12(6):674-680. [23] Wang H H,Liu Z C,Zang G,et al. Clinical characteristics and outcome of primary hepatic neuroendocrine tumors after comprehensive therapy[J]. World J Gastrointest Oncol,2020,12(9):1031-1043. doi: 10.4251/wjgo.v12.i9.1031 [24] Zhang Z,Zhao X,Li Z,et al. Development of a nomogram model to predict survival outcomes in patients with primary hepatic neuroendocrine tumors based on SEER database[J]. BMC cancer,2021,21(1):567. doi: 10.1186/s12885-021-08337-y [25] Qu C,Qu L L,Zhu C Z,et al. Treatment of primary hepatic neuroendocrine tumors with associating liver partition and portal vein ligation for staged hepatectomy (ALPPS): A case report and literature review[J]. Medicine,2018,97(37):e12408. doi: 10.1097/MD.0000000000012408 [26] Shah D,Mandot A,Cerejo C,et al. The outcome of primary hepatic neuroendocrine tumors: A single-center experience[J]. J Clin Exp Hepatol,2019,9(6):710-715. doi: 10.1016/j.jceh.2019.08.002 [27] Li S,Niu M,Deng W,et al. Efficacy of chemotherapy versus transcatheter arterial chemoembolization in patients with advanced primary hepatic neuroendocrine carcinoma and an analysis of the prognostic factors: A retrospective study[J]. Cancer Manag Res,2021,13(1):9085-9093. [28] Xu J,Shen L,Bai C,et al. Surufatinib in advanced pancreatic neuroendocrine tumours (SANET-p): A randomised,double-blind,placebo-controlled,phase 3 study[J]. Lancet Oncol,2020,21(11):1489-1499. doi: 10.1016/S1470-2045(20)30493-9 -





 下载:
下载: