Effect of Precise Hepatic Pedicle Dissection Assisted Laparoscopic Hepatectomy and Its Impact on Inflammatory Immune Stress and Liver Function
-
摘要:
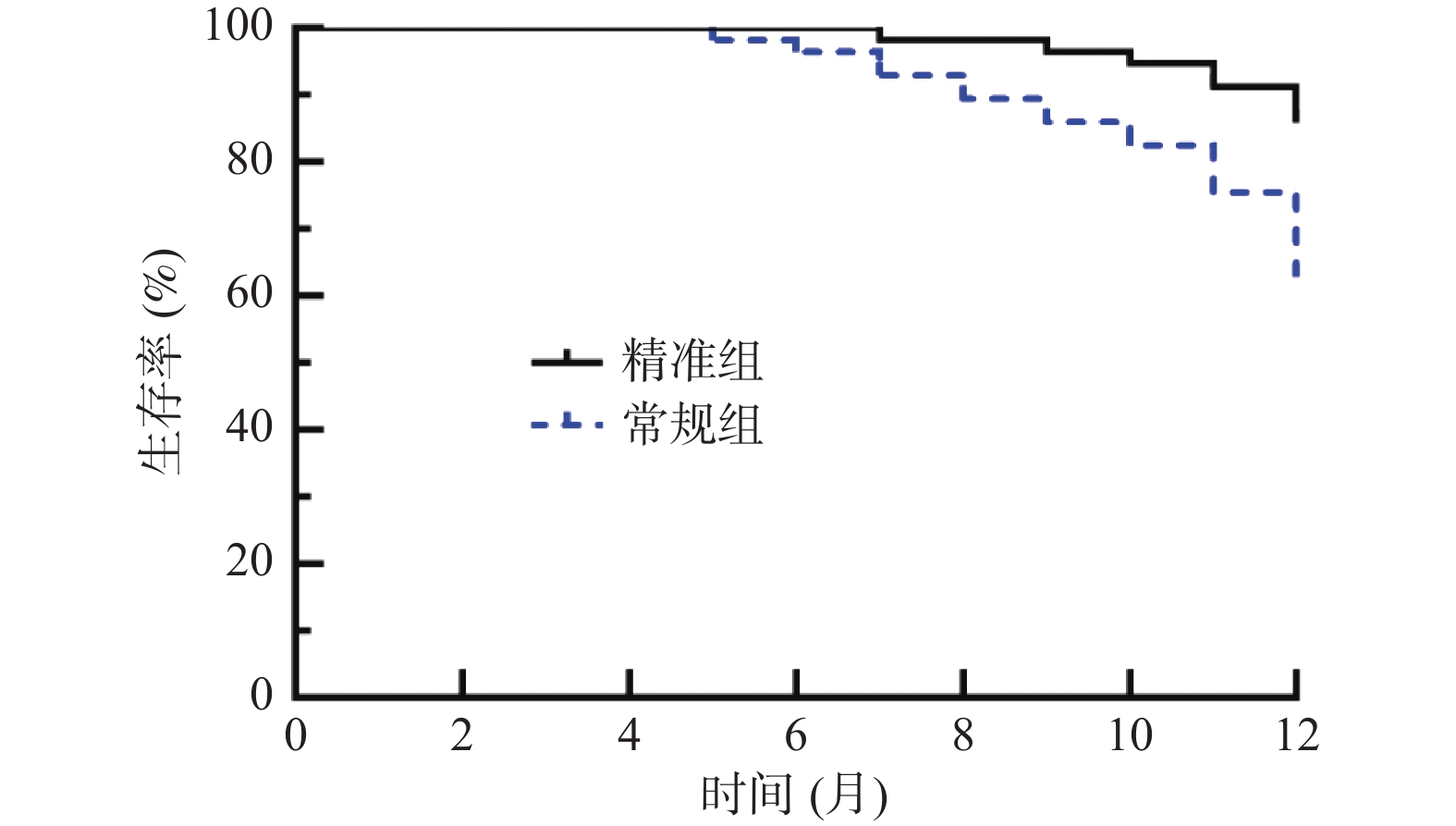
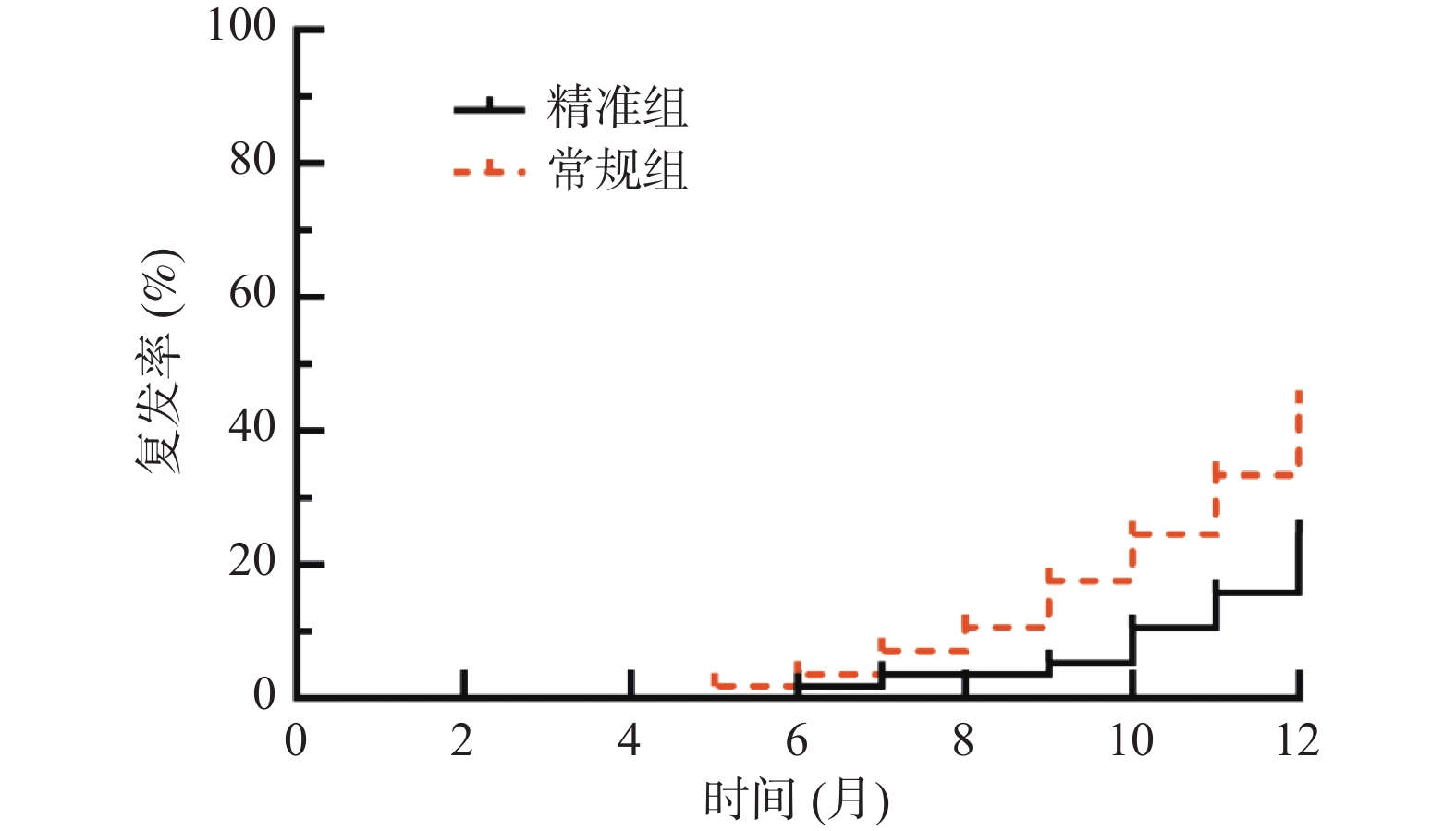
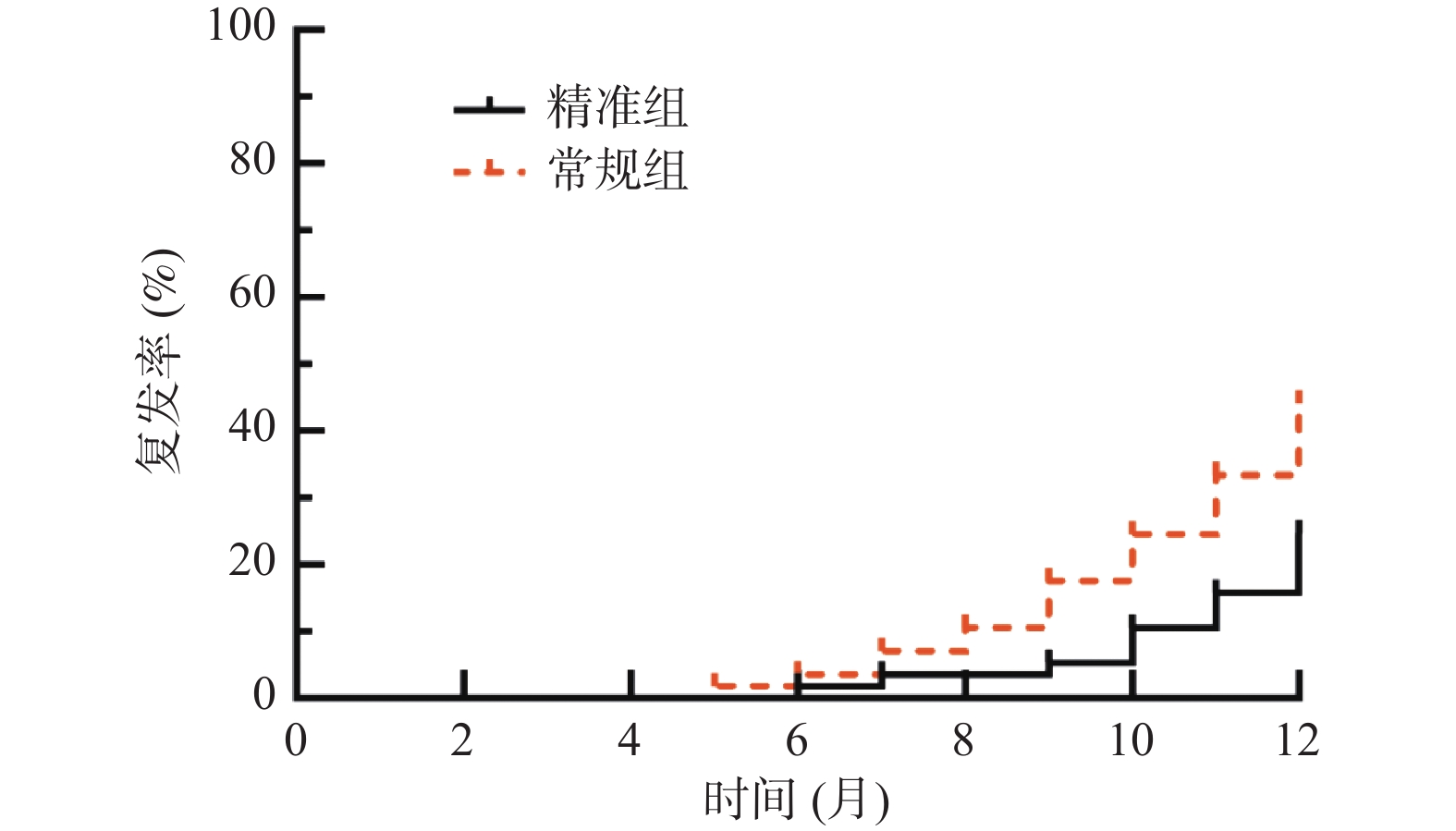
目的 探讨精准肝蒂解剖技术辅助腹腔镜肝癌切除术的效果及对炎症免疫应激、肝功能的影响。 方法 选取达州市中心医院2019年10月至2022年6月114例原发性肝癌患者,按照随机数字表法分为常规组(n = 57)与精准组(n = 57)。2组均行腹腔镜肝癌切除术,常规组采用常规方法切除肝脏,精准组采用精准肝蒂解剖技术切除肝脏。比较2组手术指标、手术前后炎症-免疫指标[白介素-6(IL-6)、C反应蛋白(CRP)、肿瘤坏死因子-α(TNF-α)、免疫球蛋白A(IgA)、IgM、IgG]、肝功能[丙氨酸氨基转移酶(ALT)、天冬氨酸氨基转移酶(AST)、γ谷氨酰转肽酶(γ-GT)、总胆红素(TBIL)]、肿瘤因子[甲胎蛋白(AFP)、糖类抗原19-9(CA19-9)、胸苷激酶1(TK1)]水平、并发症发生率,并随访1 a,统计2组1 a复发率、生存率。 结果 2组手术时间、切缘阳性率差异无统计学意义(P > 0.05);精准组术中出血量、术后引流量少于常规组,术后拔管时间、住院时间短于常规组(P < 0.05);2组术后1 d、3 d、7 d血清IL-6、CRP、TNF-α、ALT、AST、γ-GT、TBIL水平呈升高后降低趋势,且精准组低于常规组(P < 0.05),血清IgA、IgM、IgG水平呈降低后升高趋势,且精准组高于常规组(P < 0.05);2组术后3个月血清AFP、CA19-9、TK1水平低于术前,精准组低于常规组(P < 0.05);精准组并发症发生率5.26%(3/57)低于常规组17.54%(10/57)(P < 0.05);随访1 a,精准组失访2例,常规组失访1例,精准组1 a复发率25.45%(14/55)低于常规组44.64%(25/56),1a生存率85.45%(47/55)高于常规组62.50%(35/56)(P < 0.05)。 结论 精准肝蒂解剖技术应用于原发性肝癌腹腔镜肝切除术中能优化手术情况,减轻炎症免疫应激与肝功能损伤,减少并发症,还可明显抑制肿瘤因子表达,降低复发率,提高生存率。 Abstract:Objective To explore the effect of precise liver pedicle dissection technique assisted laparoscopic hepatectomy on inflammatory immune stress and liver function. Methods A total of 114 patients with primary liver cancer in Dazhou Central Hospital from October 2019 to June 2022 were selected and divided into 57 patients each according to random number table method. Both groups underwent laparoscopic hepatectomy for liver cancer. The conventional group underwent routine liver resection, while the precision group underwent precise liver pedicle dissection. The surgical indicators, inflammatory-immune indicators [interleukin-6 (IL-6), C-reactive protein (CRP), tumor necrosis factor-α (TNF-α), immunoglobulin A (IgA), IgM, IgG], liver function [alanine aminotransferase (ALT), aspartate aminotransferase (AST), γ-glutamyltranspeptidase (γ-GT), total bilirubin (TBIL)], tumor factors [alpha-fetoprotein (AFP), carbohydrate antigen 19-9 (CA19-9), thymidine kinase 1 (TK1)], complication rate were compared between the two groups, and follow-up was conducted for 1 year. The recurrence rate and survival rate were statistically analyzed for both groups. Results There was no significant difference in operation time and positive rate of resection margin between the two groups (P > 0.05). The intraoperative blood loss and postoperative drainage volume in the precision group were less than those in the conventional group, and the postoperative extubation time and hospital stay were shorter than those in the conventional group (P < 0.05). After 1 day, 3 days, and 7 days post-operation, the levels of serum IL-6, CRP, TNF-α, ALT, AST, γ-GT, and TBIL showed a decreasing trend after an initial increase. The precision group had lower levels compared to the standard group. The serum levels of IgA, IgM, and IgG showed an increasing trend after an initial decrease, with the precision group having higher levels than the standard group (P < 0.05). After 3 months, the serum levels of AFP, CA19-9, and TK1 were lower than pre-operation levels, with the precision group showing lower levels compared to the standard group (P < 0.05). The precision group had a lower complication rate of 5.26% (3/57) compared to the standard group's 17.54% (10/57) (P < 0.05). During a 1-year follow-up, 2 cases were lost to follow-up in the precision group, while 1 case was lost in the standard group. The precision group had a recurrence rate of 25.45% (14/55) after 1 year, lower than the standard group's 44.64% (25/56), with a survival rate of 85.45% (47/55) higher than the standard group's 62.50% (35/56) (P < 0.05). Conclusion The application of precise liver pedicle dissection techniques in laparoscopic hepatectomy for primary liver cancer can optimize surgical conditions, reduce inflammatory immune stress and liver function injury, reduce complications, significantly inhibit tumor factor expression, reduce recurrence rate, and improve survival rate. -
表 1 2组一般资料[n(%)/($ \bar x \pm s$)]
Table 1. General information of the two groups [n(%)/($ \bar x \pm s $)]
资料 精准组(n=57) 常规组(n=57) t/χ2 P 性别 0.490 0.484 男 47(82.46) 44(77.19) 女 10(17.54) 13(22.81) 年龄(岁) 56.24±4.17 55.62±4.89 0.728 0.468 体质量指数(kg/m2) 20.85±1.33 21.14±1.40 1.134 0.259 肿瘤直径(cm) 4.18±0.59 4.12±0.61 0.534 0.595 临床分期 0.603 0.437 Ⅰ期 19(33.33) 23(40.35) Ⅱ期 38(66.67) 34(59.65) 肝功能Child分级 0.174 0.677 A级 40(70.18) 42(73.68) B级 17(29.82) 15(26.32) 表 2 2组手术指标比较($ \bar x \pm s $)
Table 2. Comparison of surgical indexes between the two groups($ \bar x \pm s$)
组别 n 切缘阳性率n(%) 手术时间(min) 术中出血量(mL) 术后引流量(mL) 术后拔管时间(d) 住院时间(d) 精准组 57 1(1.75) 157.42±23.91 230.61±18.57 88.03±12.36 4.46±1.17 12.95±2.88 常规组 57 2(3.51) 153.78±20.26 264.55±22.63 121.74±17.52 6.53±1.30 16.14±3.41 χ2/t 0.000 0.877 8.753 11.870 8.936 5.396 P 1.000 0.382 <0.001* <0.001* <0.001* <0.001* *P < 0.05。 表 3 2组手术前后炎症-免疫指标比较($ \bar x \pm s$)
Table 3. Comparison of inflammatory and immune indexes between the two groups before and after operation ($ \bar x \pm s$)
指标 组别 n 术前 术后1 d 术后3 d 术后7 d F(时间)/P F(组间)/P F(交互)/P IL-6(mg/L) 精准组 57 33.24±5.02 48.72±8.29 35.27±8.06 23.18±5.22 12.711/<0.001* 14.805/<0.001* 11.782/<0.001* 常规组 57 32.76±4.75 60.19±12.37 42.38±10.15 28.14±5.59 t 0.524 5.815 4.142 4.896 P 0.601 <0.001* <0.001* <0.001* CRP(mg/L) 精准组 57 12.37±2.83 18.96±4.20 14.21±3.34 9.16±2.29 14.562/<0.001* 16.091/<0.001* 13.214/<0.001* 常规组 57 12.04±2.61 25.67±6.17 18.13±3.42 11.75±2.38 t 0.647 6.787 6.191 5.920 P 0.519 <0.001* <0.001* <0.001* TNF-α(ng/L) 精准组 57 46.12±6.19 62.34±10.23 53.10±7.58 38.21±4.03 14.358/<0.001* 12.951/<0.001* 13.347/<0.001* 常规组 57 45.53±6.67 78.49±14.13 60.55±8.82 42.78±4.36 t 0.490 6.990 4.837 5.811 P 0.625 <0.001* <0.001* <0.001* IgA(g/L) 精准组 57 4.20±0.63 2.68±0.59 3.15±0.66 3.87±0.72 12.966/<0.001* 15.022/<0.001* 13.720/<0.001* 常规组 57 4.11±0.75 1.75±0.61 2.29±0.73 3.08±0.59 t 0.694 8.274 6.598 6.407 P 0.489 <0.001* <0.001* <0.001* IgM(g/L) 精准组 57 2.93±0.52 1.44±0.39 1.88±0.43 2.57±0.30 13.179/<0.001* 11.589/<0.001* 11.036/<0.001* 常规组 57 2.97±0.48 1.13±0.33 1.56±0.40 2.14±0.28 t 0.427 4.581 4.114 7.911 P 0.670 <0.001* <0.001* <0.001* IgG(g/L) 精准组 57 12.14±2.03 8.95±1.45 10.67±1.18 12.03±1.07 12.776/<0.001* 15.031/<0.001* 13.928/<0.001* 常规组 57 11.95±2.15 6.57±1.62 9.04±1.35 10.76±1.18 t 0.485 8.265 6.863 6.019 P 0.629 <0.001* <0.001* <0.001* *P < 0.05。 表 4 2组手术前后肝功能指标比较($ \bar x \pm s$)
Table 4. Comparison of liver function indexes before and after operation between the two groups ($ \bar x \pm s$)
指标 组别 n 术前 术后1 d 术后3 d 术后7 d F(时间)/P F(组间)/P F(交互)/P ALT(U/L) 精准组 57 74.50±6.52 112.35±15.24 83.26±10.49 58.92±8.06 15.082/<0.001* 13.169/<0.001* 11.754/<0.001* 常规组 57 73.62±7.03 137.59±17.44 104.37±13.20 66.12±10.14 t 0.693 8.228 9.453 4.197 P 0.490 <0.001* <0.001* <0.001* AST(U/L) 精准组 57 68.75±5.71 89.62±10.48 75.11±7.62 53.16±6.10 13.267/<0.001* 12.455/<0.001* 13.081/<0.001* 常规组 57 70.02±5.39 104.41±14.05 83.59±9.77 62.74±8.16 t 1.221 6.371 5.167 7.099 P 0.225 <0.001* <0.001* <0.001* γ-GT(U/L) 精准组 57 141.37±15.64 203.62±22.79 161.78±20.13 117.94±13.07 10.793/<0.001* 11.894/<0.001* 10.173/<0.001* 常规组 57 137.52±16.77 225.31±27.48 183.50±22.31 126.63±15.27 t 1.268 4.587 5.457 3.264 P 0.208 <0.001* <0.001* 0.002* TBIL(μmol/L) 精准组 57 21.14±4.03 36.52±8.71 27.13±5.12 20.05±4.26 14.006/<0.001* 12.958/<0.001* 12.235/<0.001* 常规组 57 20.87±4.19 48.21±11.55 31.14±6.38 23.97±4.05 t 0.351 6.101 3.701 5.035 P 0.727 <0.001* <0.001* <0.001* *P < 0.05。 表 5 2组手术前后肿瘤因子比较($ \bar x \pm s $)
Table 5. Comparison of tumor factors before and after surgery between the two groups ($\bar x \pm s $)
指标 组别 n 术前 术后3个月 t P AFP(ng/mL) 精准组 57 282.45±37.61 36.50±10.32 47.612 <0.001* 常规组 57 276.20±40.09 48.97±13.57 40.533 <0.001* t 0.858 5.522 P 0.393 <0.001* CA19-9(U/mL) 精准组 57 187.26±22.56 30.34±6.47 50.479 <0.001* 常规组 57 184.33±25.13 46.51±10.77 38.058 <0.001* t 0.655 9.717 P 0.514 <0.001* TK1(pmol/L) 精准组 57 6.13±2.02 2.12±0.44 14.644 <0.001* 常规组 57 5.89±1.87 3.30±0.93 7.276 <0.001* t 0.658 8.659 P 0.512 <0.001* *P < 0.05。 表 6 2组并发症发生率比较 [n(%)]
Table 6. Comparison of complication rates between the two groups [ n(%)]
组别 n 胆漏 肺部感染 胸腔积液 腹腔内出血 总发生率 精准组 57 1(1.75) 0(0.00) 1(1.75) 1(1.75) 3(5.26) 常规组 57 3(5.26) 2(3.51) 2(3.51) 3(5.26) 10(17.54) χ2 4.254 P 0.039* *P < 0.05。 -
[1] Rumgay H,Arnold M,Ferlay J,et al. Global burden of primary liver cancer in 2020 and predictions to 2040[J]. J Hepatol,2022,77(6):1598-1606. doi: 10.1016/j.jhep.2022.08.021 [2] Zajkowska M,Mroczko B. Chemokines in primary liver cancer[J]. Int J Mol Sci,2022,23(16):8846. doi: 10.3390/ijms23168846 [3] D'Silva M,Han H S,Yoon Y S,et al. Comparative study of laparoscopic versus open liver resection in gallbladder cancer[J]. J Laparoendosc Adv Surg Tech A,2022,32(8):854-859. doi: 10.1089/lap.2021.0670 [4] Troisi R I,Berardi G,Morise Z,et al. Laparoscopic and open liver resection for hepatocellular carcinoma with Child-Pugh B cirrhosis: Multicentre propensity score-matched study[J]. Br J Surg,2021,108(2):196-204. doi: 10.1093/bjs/znaa041 [5] 马志勇. 腹腔镜精准肝切除治疗原发性肝癌的效果及术中出血量观察[J]. 中国药物与临床,2020,20(12):2025-2026. [6] Zhao H,Ding W Z,Wang H,et al. Prognostic value of precise hepatic pedicle dissection in anatomical resection for patients with hepatocellular carcinoma[J]. Medicine (Baltimore),2020,99(10):e19475. [7] 中国抗癌协会肝癌专业委员会,中华医学会肝病学分会肝癌学组,中国抗癌协会病理专业委员会,等. 原发性肝癌规范化病理诊断指南(2015年版)[J]. 中华肝胆外科杂志,2015,21(3):145-151. [8] Li B,Liu T,Zhang Y,et al. Retroperitoneal laparoscopic hepatectomy of recurrent hepatocellular carcinoma: Case report and literature review[J]. BMC Gastroenterol,2020,20(1):278. doi: 10.1186/s12876-020-01380-2 [9] Huang X,Wang J,Zhang J,et al. Ultrasound-guided erector spinae plane block improves analgesia after laparoscopic hepatectomy: A randomised controlled trial[J]. Br J Anaesth,2022,129(3):445-453. doi: 10.1016/j.bja.2022.05.013 [10] 陈志平,王岚枫. 精准肝切除术联合肝动脉化疗栓塞术对肝癌患者血清肿瘤标志物及肝功能的影响[J]. 医疗装备,2020,33(1):4-5. [11] Wang Z,Wang J,Liu G. Bridging the preoperative gap of precision hepatectomy: Superstable homogeneous iodinated formulation technology[J]. J Interv Med,2020,4(1):8-10. [12] Niu X,Liu J,Feng Z,et al. Short-term efficacy of precise hepatectomy and traditional hepatectomy for primary liver cancer: A systematic review and meta-analysis[J]. J Gastrointest Oncol,2021,12(6):3022-3032. doi: 10.21037/jgo-21-735 [13] Zhang J,Zeng Q,Zhang P,et al. Efficacy evaluation and prognostic risk factors analysis of precise hepatectomy in the treatment of intermediate and advanced hepatocellular carcinoma[J]. Eur J Gastroenterol Hepatol,2023,35(1):120-126. doi: 10.1097/MEG.0000000000002460 [14] Zhang J,Zhang P,Cao J. Safety and efficacy of precision hepatectomy in the treatment of primary liver cancer[J]. BMC Surg,2023,23(1):241. doi: 10.1186/s12893-023-02148-7 [15] Chen H,He Y,Jia W. Precise hepatectomy in the intelligent digital era[J]. Int J Biol Sci,2020,16(3):365-373. doi: 10.7150/ijbs.39387 [16] 郭昊苏,刘宏,李凯,等. 肝切除在精准外科理念下治疗原发性肝癌近期疗效的荟萃分析[J]. 临床与病理杂志,2021,41(2):395-409. doi: 10.3978/j.issn.2095-6959.2021.02.023 [17] Margonis G A,Vauthey J N. Precision surgery for colorectal liver metastases: Current knowledge and future perspectives[J]. Ann Gastroenterol Surg,2022,6(5):606-615. doi: 10.1002/ags3.12591 [18] Shu C,Feng S,Cui Q,et al. Impact of Tai Chi on CRP,TNF-alpha and IL-6 in inflammation: A systematic review and meta-analysis[J]. Ann Palliat Med,2021,10(7):7468-7478. doi: 10.21037/apm-21-640 [19] Zheng W,Tian X,Fan J,et al. Application of dexmedetomidine in surgical anesthesia for gastric cancer and its effects on IL-1β,IL-6,TNF-α and CRP[J]. Cell Mol Biol (Noisy-le-grand),2023,69(3):177-181. doi: 10.14715/cmb/2023.69.3.26 [20] Amiral J,Busch M H,Timmermans S A M E G,et al. Development of IgG,IgM,and IgA autoantibodies against angiotensin converting enzyme 2 in patients with COVID-19[J]. J Appl Lab Med,2022,7(1):382-386. doi: 10.1093/jalm/jfab065 [21] 邓毅磊,梁志伟,杜帅,等. 乌司他丁对肝癌患者大范围肝切除术后肝功能保护作用的临床研究[J]. 中华普通外科杂志,2020,35(3):228-231. [22] Long H,Xu W,Zhong X,et al. Feasibility of liver stiffness measured using two-dimensional shear wave elastography in assessing preoperative liver function for patients with hepatocellular carcinoma[J]. Abdom Radiol (NY),2022,47(2):664-671. doi: 10.1007/s00261-021-03374-4 [23] 朱惠刚,刘东升,贾楷桥. 腹腔镜下精准肝切除术与常规腹腔镜肝肿瘤切除术治疗原发性肝癌的效果及安全性[J]. 中西医结合肝病杂志,2022,32(7):648-650. [24] 孙莉,敬思懿. 腹腔镜精准肝切除术对原发性肝癌的近远期疗效及影响因素分析[J]. 北华大学学报(自然科学版),2023,24(2):231-235. [25] 张乙川,李劲,徐杰,等. 精准肝切除术治疗单发肝癌伴微血管侵犯患者的疗效及术后切缘阳性的危险因素分析[J]. 国际外科学杂志,2021,48(7):444-451,F1. [26] 林玲,俞善春,刘从瑶. 凝血四项及血清肿瘤标志物联合检测在乙型肝炎相关肝癌中的诊断价值[J]. 河北医科大学学报,2021,42(6):665-670. [27] Tang Y,Li K,Cai Z,et al. HSP90α combined with AFP and TK1 improved the diagnostic value for hepatocellular carcinoma[J]. Biomark Med,2020,14(10):869-878. doi: 10.2217/bmm-2019-0484 -





 下载:
下载: